Vindecarea bolii HIV cu ajutorul terapiei cu celule stem
Science Highlights by Ann A. Kiessling, PhD
- Download or print this article as a PDF
Ce este boala HIV?
Virusul imunodeficienței umane (HIV) infectează anumite tipuri de celule din sistemul imunitar. La fel ca majoritatea virusurilor, pentru ca HIV să infecteze o celulă, virusul trebuie să se lege de o proteină specifică, numită receptor, de pe suprafața celulei. Există multe tipuri diferite de celule în sistemul nostru imunitar și fiecare dintre ele joacă un rol specific în combaterea infecțiilor, atât bacteriene, cât și virale. Organismul nostru produce miliarde de celule imunitare noi în fiecare zi din rezervoarele de celule stem din măduva osoasă.
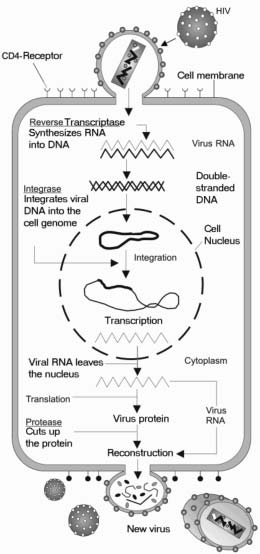
HIV are un ciclu de viață complex care include devenirea unei părți din informația genetică a celulei gazdă, astfel încât celula este infectată pe viață. Infecția poate fi latentă, fără producere de noi virusuri, sau activă, cu producere continuă de noi virusuri
HIV infectează celulele imune care au pe suprafața lor o proteină denumită CD4. Unele celule CD4 infectate cu HIV mor, dar altele rămân în organism, pregătite să lupte împotriva unei alte infecții la o dată ulterioară. Atunci când persoana infectată cu HIV se confruntă cu o nouă infecție, cum ar fi gripa, sau cu o rană infectată, celula CD4 infectată cu HIV răspunde ca un membru de încredere al sistemului imunitar. Aceasta se activează, se înmulțește și, ca efect secundar, produce noi particule de HIV înainte de a muri. Noile particule HIV infectează apoi noi celule CD4, stabilind o repetare a ciclului. Deoarece în fiecare zi se produc miliarde de celule imunitare noi, este nevoie, în general, de câțiva ani pentru ca o persoană infectată cu HIV să piardă suficiente celule CD4 pentru a avea un impact negativ asupra capacității sale de a lupta împotriva altor infecții. Odată ce numărul de celule CD4 este epuizat până la punctul în care individul nu mai poate lupta eficient împotriva noilor infecții, boala sa HIV a avansat către o nouă afecțiune denumită Sindromul imunodeficienței dobândite (SIDA).
Receptor al virusului: proteina de pe suprafața unei celule care permite virusului să se lege și apoi să intre în celulă pentru a o infecta
Există un tratament pentru infecția cu HIV?
Nu. În prezent, este tratată cu medicamente care blochează anumite etape din ciclul de viață al infecției cu HIV în celulele CD4, dar, deoarece unele celule CD4 trăiesc zeci de ani și nu sunt ucise de medicamentele împotriva HIV, potențialul ca acestea să se activeze, să se înmulțească și să dea naștere la noi particule de virus persistă timp de zeci de ani. Viața îndelungată a celulelor imunitare este importantă pentru memoria bolii, adică este motivul pentru care adulții nu se îmbolnăvesc de boli din copilărie, cum ar fi varicela, și motivul pentru care vaccinarea este eficientă împotriva bolilor, cum ar fi poliomielita, timp de multe decenii.
Sistemul imunitar: ansamblul de celule care răspund și elimină infecțiile și invadatorii de celule străine
Celele stem pot vindeca boala HIV?
În urmă cu peste 50 de ani, au fost dezvoltate tratamente pentru unele boli ale sistemului imunitar, acestea fiind terapiile inițiale cu celule stem. Tratamentele presupun distrugerea tuturor celulelor imune bolnave, cum ar fi leucemiile, prin radioterapie și medicamente împotriva cancerului. (6,7,8). Odată ce sistemul imunitar bolnav este distrus, acesta este înlocuit prin transplantarea de noi celule imunitare din măduva osoasă a unui donator sănătos.
Transplant de măduvă osoasă: transferul de celule stem sănătoase din măduva osoasă de la un donator la un primitor al cărui sistem imunitar propriu a fost distrus
Acest lucru a devenit acum un tratament de rutină pentru multe tipuri de cancer și boli ale sângelui(1). La începutul pandemiei HIV, s-a recunoscut că transplantul de măduvă osoasă ar putea vindeca boala HIV. Dar obstacole au stat în calea acestei abordări terapeutice:
În primul rând, toate celulele CD4 infectate cu HIV din primitor trebuie distruse înainte de transplant. În caz contrar, celulele din măduva osoasă a donatorului vor fi infectate cu HIV, iar transplantul va fi fost în zadar. Deoarece nu toate celulele CD4 de pretutindeni din organism sunt distruse de radiații și medicamente, s-a observat o infectare a măduvei osoase transplantate (2). Deoarece resursele de măduvă osoasă sunt limitate, comunitatea medicală a fost reticentă în a „irosi” măduva osoasă valoroasă pentru a fi infectată de HIV.
În al doilea rând, măduva osoasă transplantată trebuie să se potrivească perfect cu celulele primitorului, altfel noul sistem imunitar le va ataca ca fiind „străine”, ceea ce va duce la o afecțiune care pune viața în pericol, cunoscută sub numele de „boală grefă contra gazdă” (vezi: Celule stem specifice pacientului). Având în vedere că puține dintre ele sunt perfect compatibile, primitorii de măduvă osoasă sunt de obicei tratați cu medicamente imunosupresoare. Deoarece imunosupresia persoanelor infectate cu HIV duce la SIDA, această posibilitate a limitat și mai mult entuziasmul pentru tratamentul prin transplant de măduvă osoasă pentru boala HIV și l-a restrâns la acele persoane care au dezvoltat, de asemenea, un cancer pentru care era necesar transplantul de măduvă osoasă.
Important este faptul că dovada conceptului privind eficacitatea transplantului de măduvă osoasă pentru boala HIV a fost raportată în 2009 în New England Journal of Medicine(3). O echipă de medici germani care tratau prin transplant de măduvă osoasă un bărbat infectat cu HIV care suferea de un cancer, limfom, a reușit să folosească o măduvă osoasă compatibilă de la o persoană care era rezistentă în mod natural la infecția cu HIV. Spre deosebire de rapoartele anterioare, noile celule din măduva osoasă nu au fost infectate cu HIV.
Ce este rezistența naturală la infecția cu HIV?
Studiile efectuate pe persoane expuse în mod obișnuit la HIV, dar care nu au fost infectate, au arătat că, pe lângă faptul că celulele au proteina CD4, o infecție eficientă are nevoie și de una dintre cele două proteine receptoare suplimentare, denumite CXCR4 și CCR5. CXCR4 este o proteină exprimată pe suprafața multor celule, nu doar a celulelor CD4, dar CCR5 este mai puțin frecvent exprimată. Persoanele lipsite genetic de CCR5 par normale și demonstrează o rezistență remarcabilă la infecția cu HIV. Donatorul de măduvă osoasă pentru pacientul german era lipsit genetic de proteina CCR5.
Cum pot oferi celulele stem o terapie pentru boala HIV?
Raportul de dovadă de concept din Germania susține valoarea transplantului de măduvă osoasă pentru boala HIV. Noile evoluții în știința celulelor stem deschid noi căi de rezolvare a principalelor bariere în calea acestei abordări terapeutice.
În primul rând, posibilitatea de a obține celule stem specifice pacientului (a se vedea: Celule stem specifice pacientului) va elimina risipa de măduvă osoasă valoroasă.
În al doilea rând, metodele de laborator pentru dezvoltarea de celule stem de măduvă osoasă din celule stem specifice pacientului au avansat foarte mult în ultimii doi ani (4), eliminând astfel necesitatea unei bune compatibilități tisulare de la o bancă de măduvă osoasă.
În al treilea rând, metodele de laborator pentru reducerea la tăcere a genelor din celulele stem au avansat, de asemenea, foarte mult în ultimii doi ani (5).
După toate acestea, este acum posibil să se obțină celule stem specifice pacientului de la persoane infectate cu HIV, să se diferențieze în celule stem de măduvă osoasă și să se elimine proteina CCR5, făcându-le rezistente la infecția cu HIV. Această sursă de celule ar fi apoi disponibilă pentru a fi transplantată persoanei infectate cu HIV, care ar putea sau nu să trebuiască să se pregătească prin radioterapie și tratament medicamentos pentru ablația completă a tuturor celulelor infectate cu HIV. Deoarece noile celule nu vor fi sensibile la infecția cu HIV, ar putea fi posibil ca, în timp, acestea să înlocuiască pur și simplu celulele infectate cu HIV ale individului.
Care este calendarul de dezvoltare a celulelor stem din măduva osoasă specifice pacientului, CCR5 negative, pentru tratamentul HIV?
Știința celulelor stem specifice pacientului evoluează rapid. Până la jumătatea anului 2011, cele mai bune surse ar putea fi la îndemână. În același interval de timp, vor fi, de asemenea, identificate cele mai eficiente metode de laborator pentru dezvoltarea celulelor stem în celule stem de măduvă osoasă. Prin urmare, 2012 este un termen realist pentru dezvoltarea unor metode fiabile de obținere a celulelor stem din măduva osoasă specifice pacientului.
Metodele de laborator pentru a elimina proteina CCR5 ar putea dura, de asemenea, între 2 și 3 ani. Mai multe abordări sunt în prezent în curs de studiu(5).
După ce celulele stem de măduvă osoasă CCR5 negative, specifice pacienților, vor fi la îndemână, posibil până în 2013, acestea trebuie să fie studiate pentru siguranță și eficacitate. Aceasta ar putea fi cea mai lungă fază de lucru, deoarece va fi necesar să se dovedească supraviețuirea pe termen lung și lipsa efectelor secundare negative într-un model animal. O estimare conservatoare pentru această fază este de 3 până la 5 ani.
În consecință, dacă finanțarea este disponibilă, se va ști în 5 până la 8 ani dacă celulele stem din măduva osoasă specifice pacientului, CCR5-negative, sunt un instrument util în lupta împotriva bolii HIV.
Va fi costul prea mare?
Până când nu se va cunoaște eficiența cu care pot fi obținute celulele stem din măduva osoasă specifice pacientului, CCR5-negative, nu va fi posibil să se prevadă costurile globale per tratament.
Cu toate acestea, având în vedere costul actual de 25.000 – 50.000 de dolari pe an per pacient pentru monitorizarea și tratarea bolii HIV în SUA, este foarte probabil ca terapia cu celule stem să fie substanțial mai puțin costisitoare.
Cercetătorii de la Bedford Research vor începe proiectul Testis Stem Cell Project (celule stem testiculare) specific pentru fiecare pacient în parte în 2010, de îndată ce finanțarea va fi disponibilă.
- Kiessling AA și Anderson SC 2007 Human Embryonic Stem Cells, Jones and Bartlett plublishers
- Krishnan A,Zaia J, și Forman SJ 2003. Ar trebui să li se ofere pacienților HIV-pozitivi cu limfom transplanturi de celule stem? Bone Marrow Transplantation 32: 741-748
- Hutter G, Nowak D, Mosner M, Ganepola S, Mubig A, Allers K, Schneider T, Hofmann J, Kucherer C, Blau O, Blau I, Hofmann W, Thiel E 2009. New England Journal of Medicine 360: 693-698.
- Goodrich A, Ersek A, Varain N, Groza D, Cenariu M, Thain D, Almeida-Porada G, Porada C, Zanjani E 2010. Generarea in vivo de celule asemănătoare celulelor b din celule CD34+ diferențiate din celule stem embrionare umane. Experimental Hematology 38: 516-525.
- Shimizu S, Hong P, Arumugam B, Pokomo Ll, Boyer J, Koizumi N, Kittipongdaja P, Chen A, Bristol G, Ballic Z, Zack J, Yang O, Chen I, Lee B, An D 2010. Un ARN în ac de păr scurt foarte eficient reduce puternic expresia CCR5 în organele limfoide sistemice în modelul de șoarece hu-BLT. Blood 115: 1534-1544.
.