Journal of Rare Disorders: Diagnosis & Therapy
Keywords
Choanal atresia; Endoscopic transnasal approach; Children; Diagnosis; Management
Introduction
Congenital Choanal Atresia (CCA) is ancommon anomaly that causes upper airway obstruction in newborns, with a frequency of 1 in 7000 to 8000 births . Występuje dwa razy częściej u kobiet niż u mężczyzn i często jest jednostronna i prawostronna niż dwustronna. Hipotezuje się, że jest konsekwencją nieprawidłowości polegających na pęknięciu błony śluzowej jamy ustno-gardłowej. Atrezja może być sklasyfikowana jako kostna, mieszana kostno-błoniasta lub czysto błoniasta. Charakter niedrożności płytki atrezji jest często określany jako 90% kostny i 10% błoniasty. Większość przypadków CA to izolowane malformacje, ale może być związana z zespołem charge (obejmuje kolobomię, wadę serca, CA, opóźnienie wzrostu, anomalie narządów płciowych i anomalie uszne, takie jak hipoplazja ucha zewnętrznego i utrata słuchu). Obustronne CCA jest stanem nagłym, ponieważ natychmiastowe utrzymanie drożności dróg oddechowych i odciążenie obturacji jest niezbędne, aby uniknąć sinicy i późniejszego zgonu. Pilnym postępowaniem u noworodków z sinicą przerywaną jest założenie ustnych dróg oddechowych i żywienie przez zgłębnik ustno-żołądkowy. Chirurgia daje ostateczne leczenie, a powszechnie stosowane metody to podejście przezpalatalne, podejście przezskórne i endoskopowe podejście przeznosowe.
Przedyskutujemy tutaj różne metody diagnostyczne, kliniczne i radiologiczne, które należy stosować w rzadkich przypadkach obustronnej CCA. Omawiamy również różne metody chirurgiczne, ze szczególnym uwzględnieniem endoskopowego podejścia przeznosowego i stentowania pooperacyjnego.
Raport przypadku
Kobieta o wadze 2,8 kg urodziła się z Gravida 1, Para 1 matki przez cesarskie cięcie w trybie nagłym, wykonane z powodu braku postępu porodu. Matka i ojciec mieli odpowiednio 26 i 30 lat, a w wywiadzie przedporodowym nie stwierdzono palenia tytoniu, przyjmowania narkotyków, infekcji ani ekspozycji na teratogeny. Wynik APGAR (Appearance, Pulse, Grimace, Activity and Respiration) po urodzeniu wynosił 8 i 9 odpowiednio w 1. i 5. minucie. Bezpośrednio po urodzeniu wystąpiła u niej niewydolność oddechowa i sinica. W badaniu pulsoksymetrycznym jej PaO2 wynosiło 88% na powietrzu atmosferycznym. Dziecko zostało przeniesione do oddziału intensywnej terapii noworodków (NICU) w celu dalszej oceny i leczenia. Badanie na oddziale NICU ujawniło aktywne, energiczne dziecko z przerywaną sinicą, która ustępowała po płaczu. Częstość oddechów wynosiła 50 oddechów/min i wymagała zastosowania 30% FiO2 z użyciem ustnych dróg oddechowych i maski twarzowej, aby utrzymać saturację tlenem do 95%. Badanie kardiologiczne i inne badania ogólnoustrojowe były prawidłowe. Rozpoczęto leczenie podtrzymujące, które obejmowało tlen, płyny dożylne i profilaktyczne antybiotyki o szerokim spektrum działania. Badanie RTG klatki piersiowej było prawidłowe. Poza tym wykonano pełną morfologię krwi, oznaczenie białka C-reaktywnego i posiew krwi w celu wykluczenia posocznicy.
Rozpoznanie różnicowe posocznicy, sinicy, wrodzonej choroby serca i przejściowej tachypnea noworodków, encefalocele, guza, dermoidu lub torbieli nosowo-gardłowej było brane pod uwagę. Obecność sinicy przerywanej (nasilającej się przy karmieniu i ustępującej przy płaczu) w połączeniu z nienagannym wynikiem badania układu oddechowego i sercowo-naczyniowego skłoniła nas do wykluczenia atrezji kanału Cholewki.
Diagnoza obustronnej atrezji kanału Cholewki została ustalona klinicznie na podstawie niemożności przejścia rurki ssącej rozmiaru 5 French z nozdrza, jamy nosowej do gardła. Tomografia komputerowa (CT) nosa i zatok przynosowych potwierdziła istnienie obustronnej, całkowitej, kostnej atrezji przewodu pokarmowego (ryc. 1). Nie stwierdzono innych towarzyszących anomalii wrodzonych. Potwierdzono to również w endoskopii nosa (ryc. 2 i 3) i zaplanowano jak najszybszą naprawę chirurgiczną/rekanalizację. Jeszcze na OITN rozpoczęto karmienie przez sondę dożołądkową.
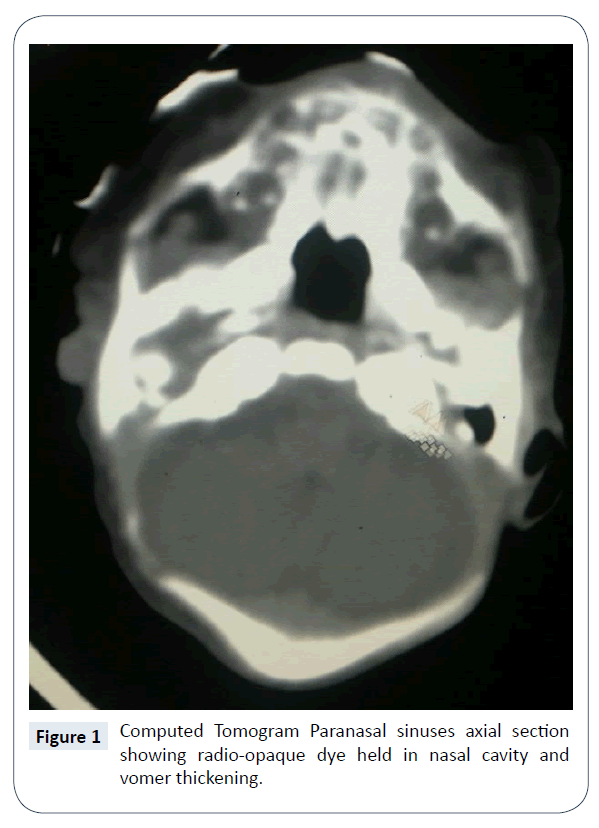
Ryc. 1: Tomogram komputerowy zatok przynosowych przekrój osiowy ukazujący barwnik radiooptyczny utrzymywany w jamie nosowej i zgrubienie vomeru.
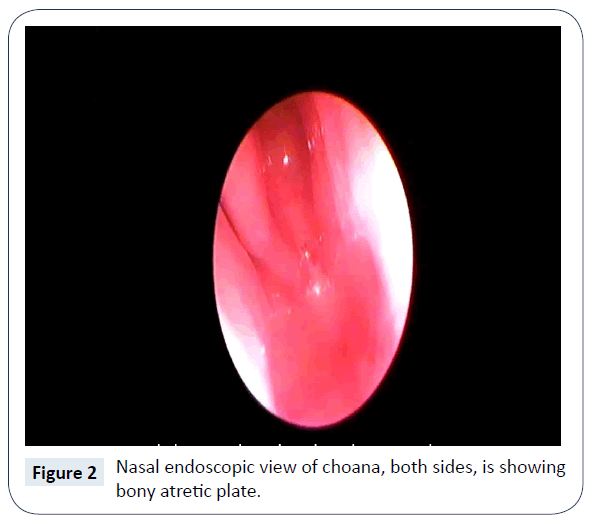
Rysunek 2: Endoskopowy widok nosowy choany, obie strony, ukazuje kostną płytkę atretową.
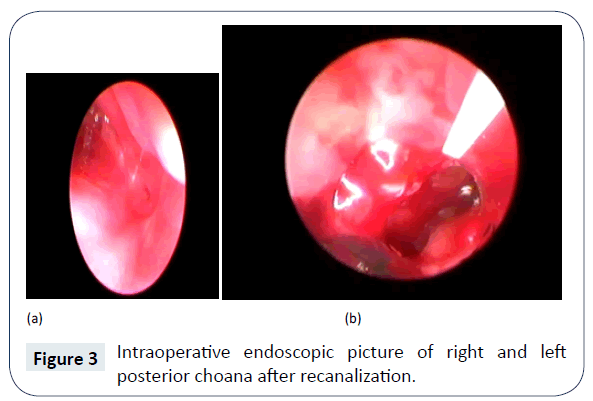
Ryc. 3: Śródoperacyjny obraz endoskopowy prawego i lewego tylnego odcinka drogi żółciowej po rekanalizacji.
W 4. dobie życia pacjent został przyjęty do zabiegu operacyjnego drogą nosową, z użyciem endoskopów i debridera, w znieczuleniu ogólnym. Po odbarczeniu i odessaniu gęstego śluzu, za pomocą kauteryzacji ssącej usunięto błonę śluzową w okolicy choany i wykonano otwarcie pod kontrolowanym ciśnieniem metalową kaniulą do odsysania nosa, pod kontrolą wzroku z endoskopu nosowego 2,7 mm, 0°. Następnie poszerzono otwór przy użyciu mikrodebridera i wykonano septektomię tylną przy użyciu kleszczyków odgryzających. Usunięcie przegrody tylnej, tj. vomeru, pozwoliło na uzyskanie jednego dużego prostokątnego wspólnego otworu, zamiast dwóch małych okrągłych, które są bardziej narażone na zwężenie przez obwodowe zwłóknienie. Pomogło to również w przeprowadzeniu operacji z dojścia dwudrożnego. Hemostazę uzyskano śródoperacyjnie, bez konieczności stosowania okładów donosowych, po operacji założono obustronnie rurkę intubacyjną o średnicy światła 3,5 mm, przyciętą na odpowiednią długość (tylny koniec tego stentu przecina tylną choanę i nie dotyka tylnej ściany nosogardła), zagiętą i z usuniętą częściową ścianą od środka (w celu uzyskania drożności dróg oddechowych i umożliwienia łatwego przejścia cewnika ssącego), a następnie założono jedwabny szew mocujący z przodu (ryc. 4).
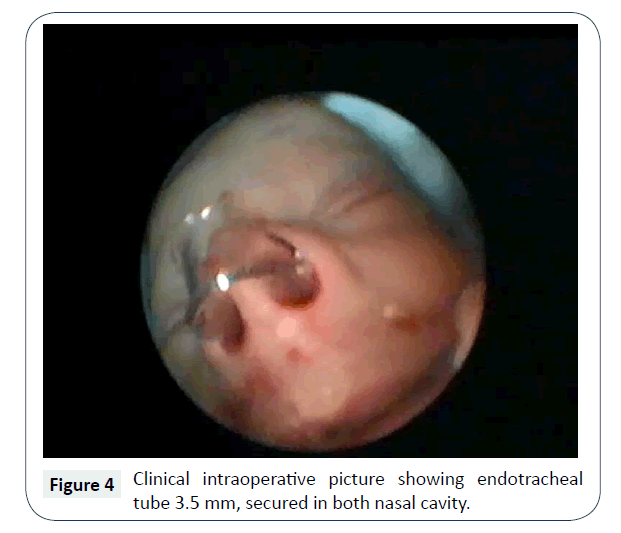
Rycina 4: Obraz kliniczny śródoperacyjny przedstawiający rurkę intubacyjną 3,5 mm, zabezpieczoną w obu jamach nosowych.
Podano rutynową antybiotykoterapię dożylną, oprócz tego podawano normalną sól fizjologiczną i regularnie odsysano. Noworodek pozostawał stabilny po operacji pod stałym dodatnim ciśnieniem w drogach oddechowych przez jedną dobę, a następnie na powietrzu atmosferycznym (ryc. 5). Bez udokumentowanych powikłań śródoperacyjnych i pooperacyjnych pacjentka została wypisana w 4. dobie pooperacyjnej. W chwili wypisu pacjentka była karmiona piersią i nie miała trudności z oddychaniem. Stent nosowy został usunięty 4 tygodnie po operacji. Dziecko jest pod stałą kontrolą przez rok, bez skarg na nawrót objawów lub jakiekolwiek powikłania.
Ryc. 5: Obraz kliniczny po operacji, dziecko oddychające przez nos przy stałym dodatnim ciśnieniu w drogach oddechowych.
Dyskusja
CCA jest zaburzeniem rozwojowym górnych dróg oddechowych, w którym nie ma połączenia między jamą nosową a gardłem. Po raz pierwszy została opisana przez Roderera w 1755 roku. Jest to rzadkie zaburzenie wrodzone występujące u około 1 na 7000 żywych urodzeń. Stosunek liczby mężczyzn do liczby kobiet w CCA wynosi 1:2, a jednostronna atrezja występuje częściej niż obustronna. Sam CCA może być sklasyfikowany jako kostny, mieszany tj. kostny i błoniasty oraz czysto błoniasty.
Są różne teorie, próbujące wyjaśnić etiopatogenezę atrezji przewodu żółciowego, ale najbardziej akceptowane są, albo nieudane pęknięcie błony oronasalnej lub nieprawidłowa migracja komórek grzebienia nerwowego do sklepienia nosa. Choć niektóre przypadki są rodzinne, sugerujące dziedziczenie monogenowe, większość jest sporadyczna.
Bustronna CCA powoduje całkowitą niedrożność nosa, prowadząc do natychmiastowej niewydolności oddechowej i nieuchronnej śmierci z powodu asfiksji i zatrzymania krążeniowo-oddechowego. Dzieje się tak dlatego, że noworodki są obligatoryjnymi nosicielami oddechu lub instynktownie oddychają tylko przez nos do około 4-6 tygodnia życia, kiedy to uczą się oddychać przez usta. Ta niechęć do oddychania przez usta została przypisana ewolucyjnej potrzebie, aby prądy powietrza przechodziły nad obszarem węchowym. Wykazano, że stosunkowo wyższe położenie trzewi szyjnych w okresie niemowlęcym utrudnia dostęp powietrza z jamy ustnej do dolnych dróg oddechowych, pozostawiając do oddychania wyłącznie nos. Może to odgrywać rolę ochronną przed aspiracją pokarmu u noworodka.
Typowym obrazem klinicznym jest cykliczna sinica, tj. sinica i trudności w oddychaniu, które nasilają się podczas karmienia lub gdy dziecko zasypia z zamkniętymi ustami. Trudności w oddychaniu ustępują po płaczu, gdy usta się otwierają. Ze względu na rzadkość występowania obustronnej CCA, rozważenie jej jako choroby różnicowej wymaga jednak dużej dozy podejrzliwości. W naszym przypadku rozpoznanie zostało potwierdzone, gdy sonda nosowo-żołądkowa (nr 5 francuska) nie przeszła przez obie nawy aż do gardła. Ponadto, obserwacja zamglenia na metalowej szpatułce lub ruch waty umieszczonej pod nosem są innymi metodami przyłóżkowymi stosowanymi w diagnostyce atrezji przewodu żółciowego. Kropla błękitu metylenowego umieszczona w jamie nosowej, jeśli pojawi się w ustno-gardle, wyklucza atrezję .
Chociaż większość przypadków CCA jest izolowana, ale znany jest związek z innymi wadami wrodzonymi. Dlatego konieczne jest przeprowadzenie kompleksowego ogólnego badania fizykalnego w celu identyfikacji innych anomalii wrodzonych. Istotna jest również ocena anatomii nosa i stopnia deformacji poprzez badanie nosa i nosogardła przy użyciu giętkich lub sztywnych endoskopów fiberoskopowych. Tradycyjną metodą potwierdzania rozpoznania atrezji jest choanografia (podawanie kontrastu radioprotekcyjnego do otworu nosowego w pozycji leżącej), jednak współcześnie badaniem z wyboru jest tomografia komputerowa. Lokalizacja, typ i grubość atrezji potwierdzona na przekroju osiowym tomografii komputerowej pomaga operującemu chirurgowi w ustaleniu planu leczenia naprawczego i radzenia sobie z towarzyszącymi nieprawidłowościami, takimi jak wysoko wysklepione podniebienie twarde, pogrubienie vomeru, przegrody i bocznych struktur nosa, które dodatkowo zmniejszają średnicę dołu nosowego i nosogardła.
McGovern opisał użycie dużego otworu gumowego smoczka, który po przywiązaniu w ustach niemowlęcia, działa jako ustno-gardłowe drogi oddechowe dla tymczasowej ulgi. Intubacja dotchawicza nie jest zwykle wymagana, dopóki pacjent nie wymaga wentylacji mechanicznej. Podstawą leczenia jest chirurgiczna rekanalizacja. Spośród różnych sposobów otwierania tylnej części dróg żółciowych, najczęściej stosowane są metody: transseptalna, transpalatalna i endoskopowa przeznosowa. Istnieją różne czynniki, które decydują o tym, które podejście jest przydatne u danego pacjenta. Należą do nich: wiek pacjenta, wielkość nosogardła, grubość atrezji, kostna vs błoniasta, obustronna vs jednostronna oraz konieczność zastosowania stentowania pooperacyjnego. Podejście transpalatalne jest preferowane w przypadku jednostronnej atrezji przewodu pokarmowego, ale powoduje nieprawidłowy wzrost podniebienia, przetokę podniebienną i dalsze problemy ortodontyczne, takie jak zgryz krzyżowy. Podejście transseptalne jest niepraktyczne u niemowląt. Endoskopowe podejście przeznosowe jest uważane za lepsze ze względu na prostotę, minimalną inwazję i utratę krwi, doskonałą wizualizację, dostęp i wysoki wskaźnik powodzenia, z krótszym okresem rekonwalescencji i mniejszą zachorowalnością. Dostępność sztywnych cienkich endoskopów z silnym źródłem światła i kamerą o wysokiej rozdzielczości poprawiła technikę przeznosową, a badania nadal wykazują rosnące poparcie dla niej. Przeznosowe nakłucie CA i rozszerzenie, a następnie stentowanie za pomocą rurki portex endotracheal przez 3-4 tygodnie jest chirurgiczną procedurą z wyboru. Better results, with less chance of re-stenosis have been reported with application of topical mitomycin C intraoperatively .
With use of stents to maintain patency, various complications had been described, which include local infection, foreign body reaction, formation of granuloma and nasal synechia . Mogą one przyczynić się do restonsis choanal. Żadne z tych powikłań nie wystąpiło w naszym przypadku.
Wnioski
Bustronna CCA jest rzadkim schorzeniem i stanowi nagły przypadek medyczny lub chirurgiczny. Należy ją podejrzewać u noworodków z cykliczną sinicą w wywiadzie, a rozpoznaje się ją po niepowodzeniu wprowadzenia cewników nosowych 6-F przez otwór nosowy do nosogardła. Tomografia komputerowa jamy nosowej i nosogardła nie tylko potwierdza rozpoznanie, ale także określa rozległość i rodzaj atrezji oraz pomaga w podjęciu decyzji o sposobie postępowania chirurgicznego. Obecnie preferowane jest endoskopowe, przeznosowe podejście do otwarcia przewodu pokarmowego ze względu na lepszy dostęp, wyższy odsetek powodzeń i mniejszą zachorowalność.
- Leclerc JE, Fearon B (1987) Choanal atresia and associated anomalies. Int J Pediatr Otorhinolaryngol 13: 265-272.
- Sadek SAA (1998) Congenital bilateral choanal atresia. Int J Pediatr Otorhinolaryngol 42: 247-256.
- Azar RH, Younis RT (1995) Transnasal repair of choanal atresia using telescopes. Arch Otolaryngol Head Neck Surg 121: 517-520.
- Samadi DS, Shah UK, Handler SD (2003) Choanal atresia: a twenty year review or medical comorbidities and surgical outcomes. Laryngoscope 113: 254-258.
- Heneger AS, Strom M (2009) Choanal atresia: Nowa teoria embrionalna i jej wpływ na postępowanie chirurgiczne. Laryngoscope 92: 913-921.
- Dunham ME, Miller RP (1992) Bilateral choanal atresia associated with malformation of the anterior skull base: embryogenesis and clinical considerations. Ann Otol Rhinol Laryngol 101: 916-919.
- Harris J, Robert E, Kallen B (1997) Epidemiology of choanal atresia with special refence to the CHARGE association. Pediatrics 99: 363-367.
- Williams HJ (1971) Posterior choanal atresia. The American J of Roentgenology 112: 1-11.
- Moss ML (1965) Veloeiglottic sphincter and obligate nose breathing in neonate. J Pediat 67: 330-331.
- Assanasen P, Metheetrairut C (2009) Choanal Atresia. J Med Assoc Thai 92: 699-706.
- Myer CM (1983) Cotton RT. Nasal obstruction in the pediatric patient. Pediatrics 72: 766-777.
- McGovern FH (1953) Association of congenital choanal atresia and congenital heart disease: report of two cases. Ann Otol Rhin & Laryng 62: 894-895.
- Hathiram BT, Grewal DS (2000) Endoscopic endonasal emergency management of bilateral choanal atresia in new borns. Indian J Otolaryngol Head Neck Surg 52: 102-103.
- James DR, Paolo C, Vito F (2009) Choanal atresia and choanal stenosis. Otolaryngologic Clinics of North America 42: 339-352.
- Holland BW, McGuirt WF (2001) Surgical management of choanal atresia: improved outcome using mitomycin. Arch Otolaryngol Head Neck Surg 127: 1375-1380.
- Stankiewicz JA (1999) The endoscopic repair of choanal atresia. Otolaryngol Head Neck Surg 103: 931-937.
- Kumar AMS, Naik AS, Praveen DS (2005) Choanal atresia: Experience with transnasal Endoscopic technique. Ind J Otolaryngol Head Neck Surg 57: 96-98.
- Van Den Abbeele T, Francois M, Nancy P (2002) Transnasal endoscopic treatment of choanal atresia without prolonged stenting. Arch Otolaryngol Head Neck Surg 128: 936-940.
.